用免疫细胞治病救命!CAR-T、CAR-NK、CAR-NKT、CAR-M疗法直击各大癌种!
CAR-T疗法、CAR-NK疗法、CAR-NKT疗法、CAR-M疗法等细胞免疫疗法直击各大癌种
对于癌症的治疗和攻克,我国的医学家们从未停止过研究创新的脚步,从最初的化疗药,再到现如今的靶向、免疫治疗,我们距离治愈癌症的目标也越来越近。而近期内最火的癌症疗法,当属于免疫疗法中的嵌合抗原受体T细胞(CAR-T)。
的确,CAR-T技术在多种血液肿瘤,如白血病、淋巴瘤、多发性骨髓瘤中,表现出不俗的疗效,让许多濒临绝境、无药可治的血癌患者,一大半都获得了良好的疗效。
鉴于CAR-T的成功,将CAR工程技术沿袭用于其他类型免疫细胞的工程化改造引起了研究者们极大的兴趣。嵌合抗原受体(CAR)是一种受体蛋白,它赋予免疫细胞新的能力,以靶向特定的抗原蛋白。
根据这种基因工程技术,CAR-NK、CAR-NKT、CAR-巨噬细胞(CAR-M)、CAR-Treg、CAR-γδT等异军突起,在肿瘤的免疫治疗中展现出广阔的前景。今天无癌家园小编就给各位癌友们介绍下以CAR技术为核心的各大新型细胞疗法的研究进展。
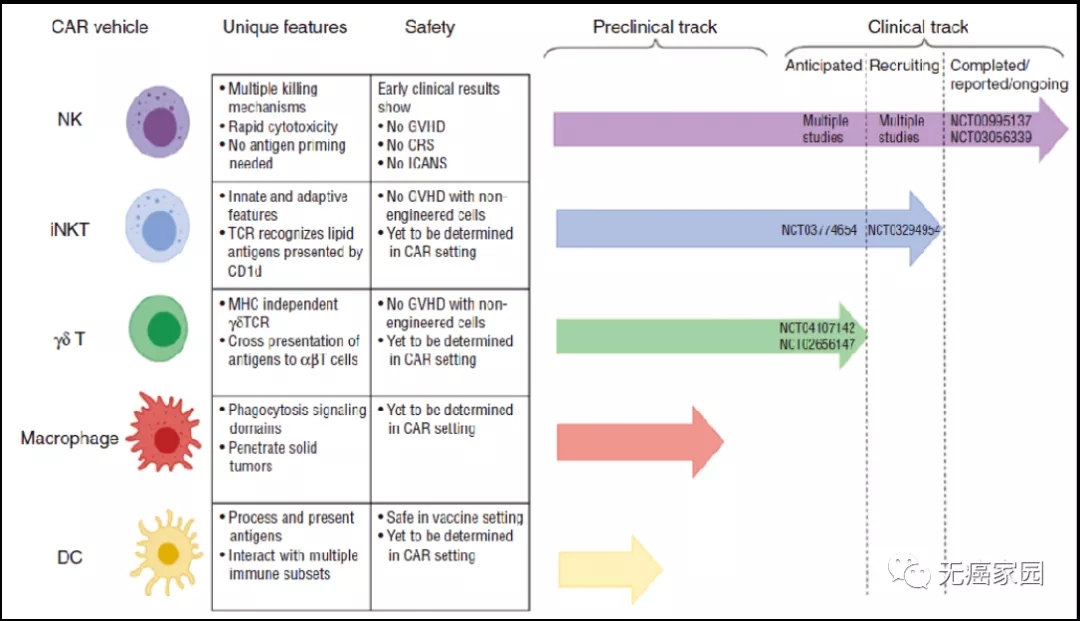
CAR-T疗法
免疫疗法已然成为人类对抗癌症新的希望,而CAR-T疗法则是近年来最有前景的肿瘤免疫疗法之一。这项技术在治疗各种恶性肿瘤方面取得了巨大进展,已成功应用于多种血液恶性肿瘤的治疗。
特别是今年我国正式开启细胞免疫治疗元年,分别于6月份迎来首款CAR-T疗法——阿基仑赛注射液;9月3日,迎来第二款获批的CAR-T产品——瑞基奥仑赛注射液,这也是中国首款1类生物制品的CAR-T产品。
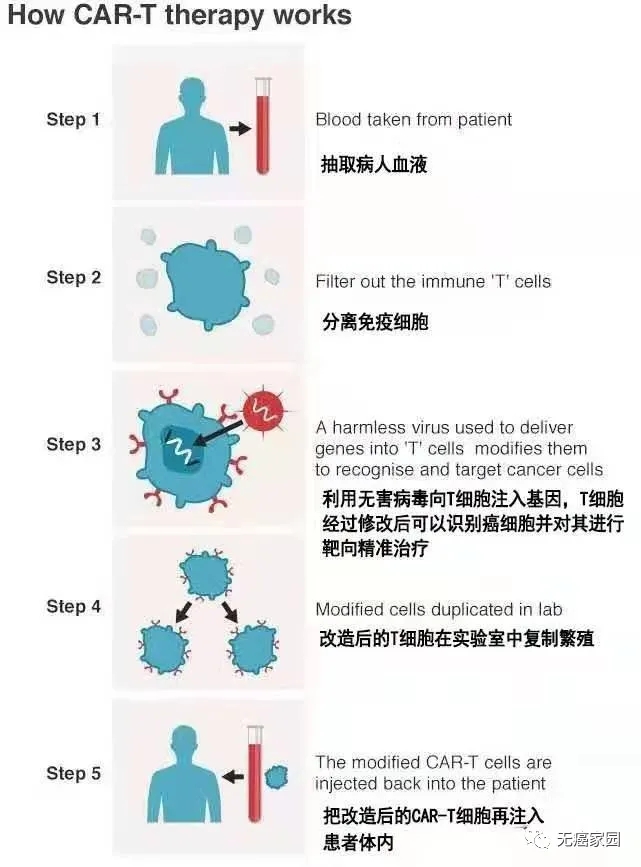
作为一种“活的”药物,CAR-T疗法与传统药物有着很大的区别。它是一种治疗肿瘤的新型精准靶向疗法。通过基因工程技术将T细胞激活,并装上定位导航装置CAR(肿瘤嵌合抗原受体),将T细胞这个普通“战士”改造成“超级战士”,即CAR-T细胞,专门识别体内肿瘤细胞,并高效杀灭肿瘤细胞,从而达到治疗恶性肿瘤的目的。与传统的化疗和造血干细胞移植相比,它对肿瘤细胞的杀伤更为精准,在提高疗效的同时大幅减轻了毒副作用。
无癌家园专家科普:CAR-T免疫疗法是如何工作的
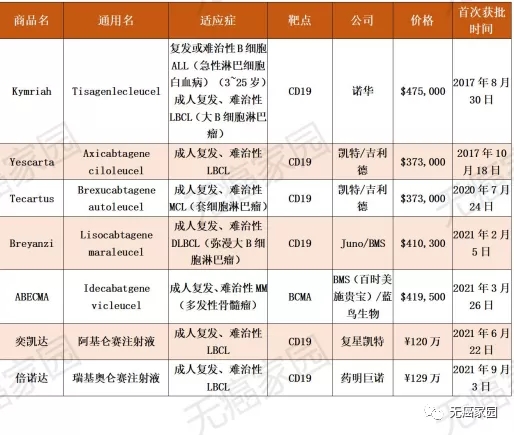
目前全球获批上市的所有CAR-T产品
虽然,CAR-T疗法在实体肿瘤方面如肝癌、胃癌、胰腺癌等消化系统肿瘤中也取得了一定的疗效,但是少之又少,这主要是碍于靶点选择困难、CAR-T细胞进入肿瘤组织困难、CAR-T细胞进入肿瘤组织后容易被其他免疫抑制性的分子或细胞所阻挡无法发挥作用等。
但国内外的学者针对CAR-T进行了多种改造,不断地发现新靶点,以用于治疗多种实体肿瘤。
目前,无癌家园有多款血液肿瘤及实体瘤的CAR-T临床试验正在进行招募,有意向者可咨询医学部具体评估病情!
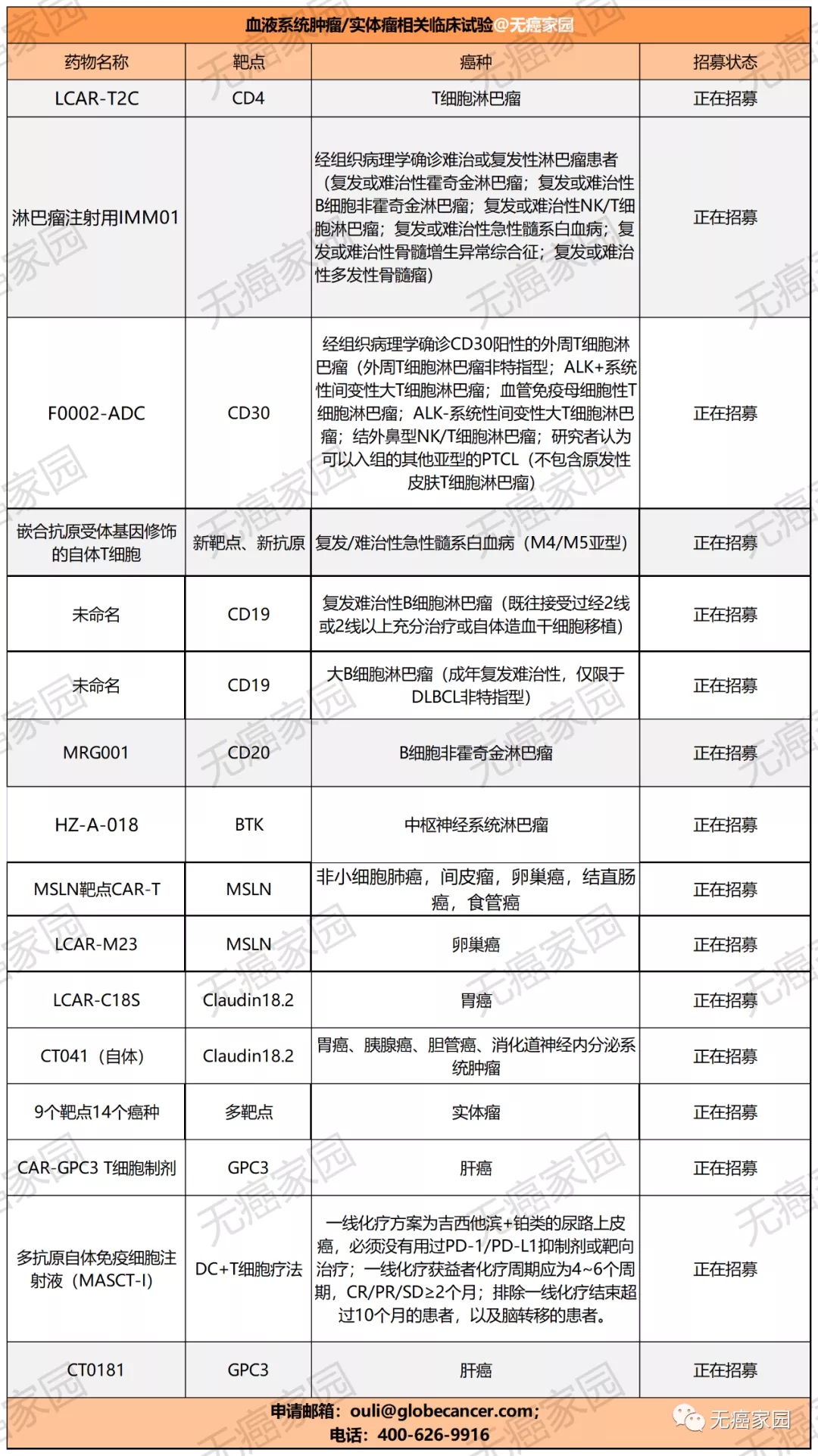
接下来,无癌家园的小编就给大家一一回顾下CAR-T疗法在各癌种中颇为出圈的临床研究,希望为各位癌友们提供新的治疗选择。
CAR-T疗法治疗胃癌及胰腺癌
9月16~21日召开的欧洲肿瘤内科学会(ESMO)年会上,由科济药业开发的靶向Claudin18.2(CLDN18.2)自体CAR-T候选产品CT041展现了其在消化系统肿瘤中的突出疗效,可谓是大放异彩!
Claudin18.2(CLDN18.2)是一种胃特异性膜蛋白,被认为是胃癌和其他癌症类型的潜在治疗靶点。基于此,中国研究人员开发了国际上首个针对 Claudin18.2的CAR-T细胞。
截止到2021年4月8日,纳入的37例CLDN18.2表达阳性的晚期消化道肿瘤患者,其中包括28例胃癌/胃食管结合部癌、5例胰腺癌和4例其他类型的实体瘤,约84%的患者既往接受过至少2线治疗,中位转移器官数量为3个。
研究数据颇为亮眼
1)总疗效:所有患者的客观缓解率达48.6%,疾病控制率达73%;所有胃癌患者总客观缓解率为57.1%。
2)既往接受至少2线治疗失败的胃癌患者:客观缓解率为61.1%,疾病控制率为83.3%。
3)28例胃癌/胃食管结合部癌各亚组:在既往PD-(L)1抑制剂治疗失败、存在腹膜转移、印戒细胞癌等预后差且已无有效治疗手段的患者中,客观缓解率均可维持在50%或以上。
4)安全性:CT041总体耐受性良好,未发生治疗相关死亡或免疫细胞治疗相关神经系统毒性综合征(ICANS)。
除了CT041目前正在开展临床试验外,另外一款针对既往接受过胃全切除术/胃大部切除术后的复发或转移性晚期胃腺癌(包括胃食管结合部腺癌)的靶向Claudin18.2 的CAR-T细胞制剂,名为LCAR-C18S也在临床招募中。
CAR-T疗法治疗肝癌
今年ASCO年会上我国医学研究者们首次公布了靶向GPC3的CAR-T药物(Ori-CAR-001)治疗复发/难治性肝细胞癌的最新临床研究数据。该研究的初步数据显示,Ori-CAR-001在GPC3阳性复发/难治性患者中表现出良好安全性和有效性。
截至2021年3月10日,共纳入11名接受细胞输注的复发受试者。所有受试者均患有晚期肝细胞癌,并且经过化疗、TACE(肝动脉化疗栓塞术)和靶向治疗均无效。9例可评估受试者中,4例达到部分缓解 (PR),3例达到疾病稳定 (SD),2例出现疾病进展 (PD),客观缓解率为44%,疾病控制率达到78%。
在7月29日的国际知名杂志《Journal of Hematology & Oncology》刊登了我国医学研究者们的一项成功改造CAR-T技术的临床研究,研究中提及的CAR-T产品选择的靶点是glypican-3(GPC3)和mesothelin(MSLN)中,报道的治疗结果格外令人惊艳!
其中1例晚期肝癌患者接受了瘤内注射CAR-T治疗,治疗后肝脏病灶代谢基本消失。
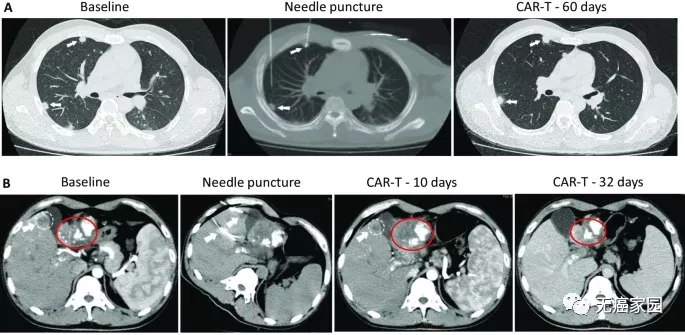
注射60天后,虽然2个肺部结节的尺寸无显著改变;但在第10天时肝脏肿瘤病变显著收缩,注射第32天后则完全消失
更绝的是1例晚期胰腺癌患者,接受的是静脉回输的CAR-T治疗,治疗后全身的病灶,基本都实现了代谢活性完全消失。
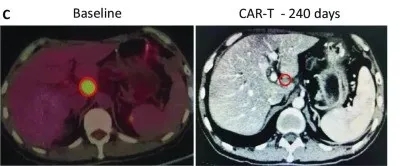
在治疗240天后达到完全缓解,未见其他肿大的淋巴结,患者病灶完全消失
CAR-T疗法治疗卵巢癌
2月18日,《癌症免疫治疗杂志》刊登了关于中国医学研究者采取CAR-T自分泌PD-1抗体用于实体肿瘤治疗的研究成果。临床数据显示,一名晚期难治性卵巢癌患者采用这种治疗手段后,无进展生存5个月,生存达17个月。
在这项研究中,化疗失败史的卵巢癌患者接受了与阿帕替尼组合的两次αPD-1-mesoCAR-T细胞输注。MRI观察到肝转移结节的协同抑制作用。该患者获得部分缓解,生存了17个月,并有轻微的副作用。结果表明,CAR-T细胞与阿帕替尼的组合将成为治疗晚期/难治性卵巢癌的新治疗方法。
CAR-NK疗法
近两年来,除了CAR-T疗法备受万众瞩目外,另外一种新的癌症细胞疗法——自然杀伤(NK)细胞疗法也逐渐受到关注。研究人员说,NK细胞作为一种细胞抗癌疗法更具潜力,它可能会更安全、更便宜、更快速。
CAR-T细胞疗法取得的成功激发了人们对用CAR基因修饰NK细胞来增强其杀肿瘤能力的热情。
CAR-NK就是利用基因工程给NK细胞加入一个能识别肿瘤细胞,并且同时激活NK细胞杀死肿瘤细胞的嵌合抗体。嵌合抗原受体能显著提高NK细胞疗效特异性。这个思路和CAR-T的构建类似:CAR包括胞外的识别结构域(如scFv)识别肿瘤特异性抗原;一个跨膜结构域,和一个胞内信号结构域(CD3ζ 链)可以诱导NK细胞的活化。
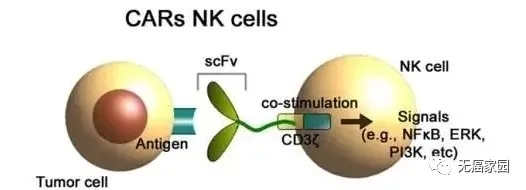
图为构建CAR-NK细胞免疫疗法的过程
CAR-NK细胞比CAR-T细胞具有多个优势
01、与CAR-T细胞不同,CAR-NK细胞保留了通过其天然受体识别和靶向肿瘤细胞的内在能力,从而通过CAR-NK靶向治疗时,肿瘤细胞能够逃脱杀伤的可能性降低。
02、CAR-NK细胞在数天至数周内不会发生免疫排斥反应。因此,它们在许多CAR-T临床试验中均未表现出相同的安全问题,例如没有细胞因子释放综合征的困扰。
03、NK细胞不需要严格的HLA匹配,并且没有引起移植物抗宿主病的潜力,这却是CAR-T细胞免疫疗法一种重要的风险。
大放异彩,CAR-NK疗法在血癌和实体瘤中双开花
1、国内首个"现货型"CAR-NK临床试验获药监局批准
2021年11月11日,国家药监局药品审评中心通过了一款我国自主研发的针对“晚期上皮性卵巢癌治疗的靶向间皮素(Mesothelin,MSLN)嵌合抗原受体NK细胞(CAR-NK)注射液”(简称:CAR-NK注射液)的临床试验申请。
据无癌家园获悉,此款产品是国内首例“现货型”异体来源的CAR-NK产品。这也标志着我国的免疫细胞药物治疗实体瘤的研究迈入了新的里程碑!
2、1年生存率翻一倍,CAR-NK疗法在实体瘤中疗效暴增
近期,《临床肿瘤研究》杂志发布了一项针对肺癌的2期临床试验。热休克蛋白70(Hsp70)在70%左右的中晚期肺癌中高表达,NK细胞在体外先用Hsp70激活,相当于在体外先让NK细胞与未来的敌人先遭遇、先“结仇”,然后回输给病人,让NK细胞在体内正式与癌细胞殊死搏斗——这样一种在体外先用抗原肽刺激、赋予NK细胞一定特异性的作法,是近年来研究的热点。
这项临床试验一共入组了16例III期非小细胞肺癌患者,一组接受传统的放化疗综合治疗,一组接受放化疗联合Hsp70预激的NK细胞回输治疗。
结果显示:Hsp70预激的NK细胞回输治疗,配合传统的放化疗,可以将1年的生存率从33%翻倍到67%,初步结果振奋人心。
接下来,小编展示联合疗法中一个典型的成功案例,如图所示:治疗1~2个月后复查,肺部肿瘤完全消失,并且疗效已经保持了18个月。
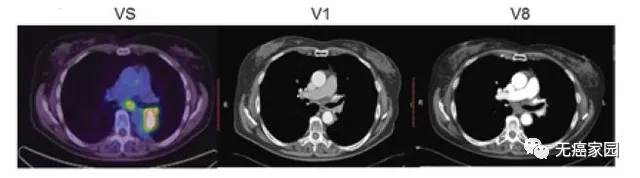
除了上述提到的国内外临床研究外,CAR-NK细胞还对胶质母细胞瘤和神经母细胞瘤的疗效颇佳,特异性识别和高效杀伤乳腺癌肿瘤细胞,对多发性骨髓瘤疗效显著。
想寻求CAR-NK细胞疗法及其他国内外治疗新技术帮助的患者可以先将病历提交至无癌家园医学部进行初步评估。
3、有效率73%!CD19 CAR-NK对白血病和淋巴瘤效果显著
根据MD安德森癌症中心I / IIa期试验的结果,以CD19为靶点的脐带血来源的CAR-NK细胞疗法,在大多数复发性/难治性非霍奇金淋巴瘤(NHL)患者和慢性淋巴细胞性白血病(CLL)的患者中显现出临床疗效,而且未观察到重大毒性反应。该试验结果近日发表在《新英格兰医学杂志》上。在参与该研究的11名患者中,有8名(73%)对治疗有反应,其中7名达到了完全缓解!5名有反应的患者继续接受缓解后治疗。没有患者出现细胞因子释放综合征或神经毒性。这意味着他们在中位随访13.8个月时无疾病迹象。
4、再添利器!iPSC来源的CAR-NK疗法针对淋巴瘤效果颇佳!
2021年12月13日,在2021年美国血液学会(ASH)年会上,国外研发公司Fate Therapeutics展示了针对复发/难治性B细胞淋巴瘤(BCL)患者的FT596项目1期研究的积极中期数据。
单剂量、单周期数据
在第二、第三和第四剂量队列的26例患者中,18例患者(69%)在单次剂量FT596后的第29天达到客观缓解,包括12例患者(46%)达到完全缓解。值得注意的是,在联合组共12名患者的第三和第四剂量队列中,9例患者(75%)在单剂量FT596治疗后的第29天达到了客观缓解,其中包括7例患者(58%)达到完全缓解。
长期数据
ASH上的报告包括了第二和第三单剂量队列中的13例患者的长期数据。截至2021年10月11日,10例患者处于持续缓解状态;2例患者达到6个月的完全缓解,随后出现疾病进展;1例患者在6个月内出现疾病进展。
CAR-M疗法
近年来,巨噬细胞的研究也得到业界的重视,如何激活这些巨噬细胞的抗肿瘤活性是免疫学家一直以来努力的方向。巨噬细胞上的免疫检查点CD47已经为当下肿瘤免疫治疗领域非常有前景的一大热门靶点。
在一项《Nature Biotechnology》杂志刊登的最新研究中,来自美国宾夕法尼亚大学佩雷尔曼医学院等研究机构的研究人员也许有一种替代T细胞疗法的方法来克服这些挑战。他们的研究表明对巨噬细胞(一种吞噬体内入侵者的免疫细胞)进行基因改造可能是开发有效治疗实体瘤的细胞疗法的关键。他们能够证实这些经基因改造后表达CAR的巨噬细胞(CAR-M)可以杀死实验室人类样品和小鼠模型中的肿瘤,并且延长其寿命。

CAR-M疗法是以巨噬细胞为中心,巨噬细胞吞噬入侵的细胞,而不是像T细胞那样将其靶向破坏;T细胞更像是太空入侵者(Space Invaders)游戏,而巨噬细胞更像是吃豆人(Pac-Man)游戏。
巨噬细胞与T细胞的另一个主要区别在于它们是身体对病毒感染的第一反应者。从历史上看,这在试图对它们进行基因改造来攻击癌症方面提出了挑战,这是因为巨噬细胞不易被基因疗法和细胞疗法中使用的标准病毒载体转染。
此项试验中的研究团队使用基因工程技术对巨噬细胞进行了改造,它们不但表达了靶向HER2抗原的CAR,而且被激活分化成为促炎症的M1巨噬细胞类型。这样,这些CAR-M细胞不但能够靶向吞噬肿瘤细胞,而且能够通过分泌促炎症细胞因子,改变肿瘤附近的微环境,它们还能够将肿瘤抗原呈现给T细胞,激活T细胞对肿瘤的免疫反应,可谓“一箭三雕”。
2021年3月18日,美国Carisma公司宣布完成首例靶向Her2的CAR-M 疗法(CT-0508)受试者给药,标志着CAR-M改造治疗实体瘤进入新纪元。
总而言之,把巨噬细胞作为用以CAR改造的效应细胞,有望逆转肿瘤抑制性微环境,以此突破免疫细胞疗法在实体瘤中的障碍。
CAR-NKT疗法
自然杀伤T细胞(NKT)是一群细胞表面既表达T细胞受体(TCR),又表达NK细胞受体的特殊T细胞亚群,能产生大量的细胞因子,例如IL-4和INFγ等。该类细胞既可以直接溶解杀伤肿瘤细胞,也可以通过间接途径(分泌的细胞因子、激活的免疫细胞等)发挥抗肿瘤作用。
近期,由休斯顿的贝勒医学院和德克萨斯儿童医院共同开展的一期临床试验正在评估复发性神经母细胞瘤患儿的全新治疗方--CAR-NKT细胞治疗有望突破这一瓶颈。
I期代号为GINAKIT2的试验首次使用CAR-NKT细胞,治疗复发性神经母细胞瘤。入组的11名患儿(1~21岁,平均年龄7岁)都是复发/难治性的高危神经母细胞瘤,肿瘤广泛转移并且临床没有更好的治疗方案。
结果非常振奋人心:
11位晚期患者中,4例患者病情稳定,有2位达到部分缓解(肿瘤明显缩小),其中1位接受第二次CAR-NKT细胞输注后已完全缓解(CR)。
在安全性方面,CAR-NKT比CAR-T疗法更安全,输注后的前28天未观察到剂量限制性毒性。
CAR-γδT疗法、CAR-Treg疗法
除了上述基于CAR技术的细胞免疫疗法外,还有CAR-γδT疗法和CAR-Treg疗法等,此处就不再赘述。
CAR-γδT疗法:γδT细胞同样也是介于适应性免疫和固有免疫之间的一类T细胞,占外周血T淋巴细胞的1%~5%,主要分布在黏膜和上皮组织中。将γδT细胞改造成CAR-γδT细胞,使其能够精准地识别特异性抗原,高效杀死肿瘤细胞,利用γδT细胞特性或许可以挑战实体瘤的治疗。
CAR-Treg疗法:Treg细胞是一群具有负调节机体免疫反应的T细胞,起着维持自身耐受和避免免疫反应过度损伤机体的作用,同时也参与肿瘤细胞逃避机体免疫监视。不同于以上几种针对肿瘤的CAR-免疫细胞疗法,CAR-Treg旨在针对自身免疫病,主要是抑制自身免疫反应。
小编有话说
CAR技术的问世为肿瘤免疫治疗开辟了新的格局,尤其是CAR-T疗法的飞速发展,更是让业界意识到CAR技术的价值不仅仅表现在对T细胞的改造上,发展CAR-NK、CAR-NKT、CAR-M、CAR-Treg等细胞疗法更为重要。
小编也希望基于CAR技术的细胞免疫疗法能够为肿瘤免疫治疗领域带来更多突变,让癌症晚期患者增加更多延长生存期的选择!
参考文献
1.https://doi.org/10.1038/s41587-020-0520-5
2.https://fatetherapeutics.com/
3.Human chimeric antigen receptor macrophages for cancer immunotherapy
扫描进患者病友群

肺癌|胃癌|肝癌|结直肠癌|胰腺癌
乳腺癌|脑瘤|淋巴瘤|儿童肿瘤等

相关推荐
肠癌患者找到"重生密码&quo
EGFR突变型患者在非小细胞肺癌中约占30%,在欧美患者中约占10%~20%,在亚洲患者中占比超过50%,是非小细胞肺癌的第二大致癌驱动因素。...
全球肿瘤医生网 2020-08-05

绝境逆袭!NY-ESO-1 TCR-T疗
EGFR突变型患者在非小细胞肺癌中约占30%,在欧美患者中约占10%~20%,在亚洲患者中占比超过50%,是非小细胞肺癌的第二大致癌驱动因素。...
全球肿瘤医生网 2020-08-05
结直肠癌六大治疗性疫苗重磅集结!最长控瘤
EGFR突变型患者在非小细胞肺癌中约占30%,在欧美患者中约占10%~20%,在亚洲患者中占比超过50%,是非小细胞肺癌的第二大致癌驱动因素。...
全球肿瘤医生网 2020-08-05
253例真实世界研究证实:益生菌联合IC
EGFR突变型患者在非小细胞肺癌中约占30%,在欧美患者中约占10%~20%,在亚洲患者中占比超过50%,是非小细胞肺癌的第二大致癌驱动因素。...
全球肿瘤医生网 2020-08-05
打一针激活抗癌免疫!肝癌治疗性疫苗大盘点
EGFR突变型患者在非小细胞肺癌中约占30%,在欧美患者中约占10%~20%,在亚洲患者中占比超过50%,是非小细胞肺癌的第二大致癌驱动因素。...
全球肿瘤医生网 2020-08-05
疾病控制率高达100%!2025奥希耐药
EGFR突变型患者在非小细胞肺癌中约占30%,在欧美患者中约占10%~20%,在亚洲患者中占比超过50%,是非小细胞肺癌的第二大致癌驱动因素。...
全球肿瘤医生网 2020-08-05







![[field:title/]](/uploads/allimg/20200224/1-2002241I5262J.jpg)
![[field:title/]](/uploads/allimg/20200224/1-2002241I3461D.jpg)
![[field:title/]](/uploads/allimg/20200224/1-2002241H94LK.jpg)
![[field:title/]](/uploads/allimg/20200224/1-2002241HKW34.jpg)
![[field:title/]](/uploads/allimg/20200224/1-2002241H619327.jpg)
![[field:title/]](/uploads/allimg/20200224/1-2002241H34H52.jpg)
![[field:title/]](/uploads/allimg/20200224/1-2002241H22IH.jpg)
![[field:title/]](/uploads/allimg/20200224/1-2002241G93O18.jpg)




